CONHEÇA A INJEÇÃO PARA PSORÍASE
Doenças inflamatórias, como a psoríase em placas, a artrite psoriática e a espondilite anquilosante, podem ter um grande impacto na vida das pessoas. Essas condições,...
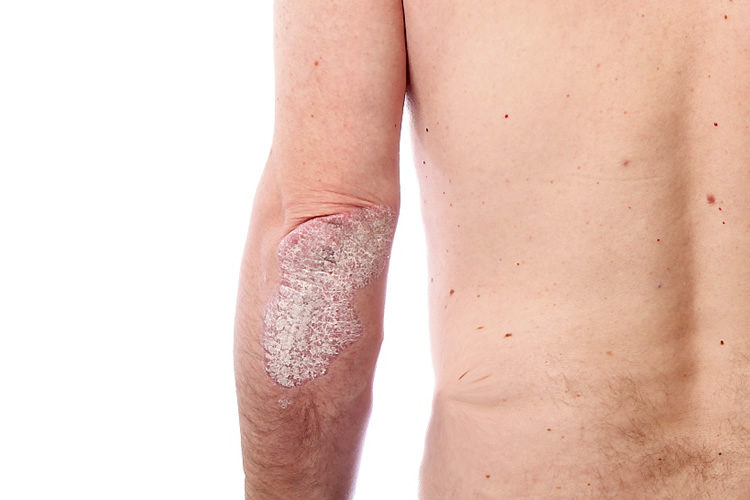
Doença da pele relativamente comum, crônica e não contagiosa. É cíclica, ou seja, apresenta sintomas que desaparecem e reaparecem periodicamente. Sua causa é desconhecida, mas se sabe que pode estar relacionada ao sistema imunológico, às interações com o meio ambiente e à suscetibilidade genética.
Acredita-se que ela se desenvolve quando os linfócitos T (células responsáveis pela defesa do organismo) liberam substâncias inflamatórias e formadoras de vasos. Iniciam-se, então, respostas imunológicas que incluem dilatação dos vasos sanguíneos da pele e infiltração da pele com células de defesa chamadas neutrófilos, como as células da pele estão sendo atacadas, sua produção também aumenta, levando a uma rapidez do seu ciclo evolutivo, com consequente grande produção de escamas devido à imaturidade das células.
Esse ciclo faz com que ambas as células mortas não consigam ser eliminadas eficientemente, formando manchas espessas e escamosas na pele. Normalmente, essa cadeia só é quebrada com tratamento. É importante ressaltar: a doença não é contagiosa e o contato com pacientes não precisa ser evitado.
É frequente a associação de psoríase e artrite psoriática, doenças cardiometabólicas, doenças gastrointestinais, diversos tipos de cânceres e distúrbios do humor. A patogênese das comorbidades em pacientes com psoríase permanece desconhecida. Entretanto, há hipóteses de que vias inflamatórias comuns, mediadores celulares e susceptibilidade genética estão implicados.
Variam de paciente para paciente, conforme o tipo da doença, mas podem incluir:
Em casos de psoríase moderada pode haver apenas um desconforto por causa dos sintomas; mas, nos casos mais graves, pode ser dolorosa e provocar alterações que impactam significativamente na qualidade de vida e na autoestima do paciente. Assim, o ideal é procurar tratamento o quanto antes.
Além disso, alguns fatores podem aumentar as chances de uma pessoa adquirir a doença ou piorar o quadro clínico já existente, dentre eles:
Há vários tipos de psoríase, e o dermatologista poderá identificar a doença, classificá-la e indicar a melhor opção terapêutica. Dependendo do tipo de psoríase e do estado do paciente, os ciclos de psoríase duram de algumas semanas a meses.
Cada tipo e gravidade de psoríase podem responder melhor a um tipo diferente de tratamento (ou a uma combinação de terapias). O que funciona bem para uma pessoa não necessariamente funcionará para outra, dessa forma, o tratamento da psoríase é individualizado. Hoje, com as diversas opções terapêuticas disponíveis, já é possível viver com uma pele sem ou quase sem lesões, independentemente da gravidade da psoríase.
O tratamento é essencial para manter uma qualidade de vida satisfatória. Nos casos leves, hidratar a pele, aplicar medicamentos tópicos apenas na região das lesões e exposição diária ao sol, nos horários e tempo adequados e seguros, são suficientes para melhorar o quadro clínico e promover o desaparecimento dos sintomas.
Nos casos moderados, quando apenas as medidas acima não melhorarem os sintomas, o tratamento com exposição à luz ultravioleta A (PUVA) ou ultravioleta B (banda estreita) em cabines faz-se necessário. Essa modalidade terapêutica utiliza combinação de medicamentos que aumentam a sensibilidade da pele à luz, os psoralenos (P), com a luz ultravioleta A (UVA), geralmente em uma câmara emissora da luz. A sessão da Puvaterapia demora poucos minutos e a dose de UVA é aumentada gradualmente, dependendo do tipo de pele e da resposta individual de cada paciente à terapia. O tratamento também pode ser feito com UVB de banda estreita, com menores efeitos adversos, podendo, inclusive, ser indicado para gestantes. Já em casos graves, é necessário iniciar tratamentos com medicação via oral ou injetável.
Tipos de tratamento mais comuns:
A psoríase pode ter um impacto significativo na qualidade de vida e na autoestima do paciente, o que pode piorar o quadro. Assim, o acompanhamento psicológico é indicado em alguns casos. Outros fatores que impulsionam a melhora e até o desaparecimento dos sintomas são uma alimentação balanceada e a prática de atividade física. O paciente nunca deve interromper o tratamento prescrito sem autorização do médico. Esta atitude pode piorar a psoríase e agravar a situação.
Um estilo de vida saudável pode ajudar na diminuição da progressão ou melhora da psoríase, mas pessoas que possuem histórico familiar da doença devem ter atenção redobrada a possíveis sintomas. É importante estar atento aos sinais. Caso perceber qualquer um dos sintomas, procurar o dermatologista imediatamente. Quanto mais precoce for o diagnóstico, mais fácil será o tratamento.

Doenças inflamatórias, como a psoríase em placas, a artrite psoriática e a espondilite anquilosante, podem ter um grande impacto na vida das pessoas. Essas condições,...


Algumas pessoas com psoríase observam que certos alimentos podem piorar a condição da pele, ao aumentar a inflamação. Apesar de não haver nenhuma...
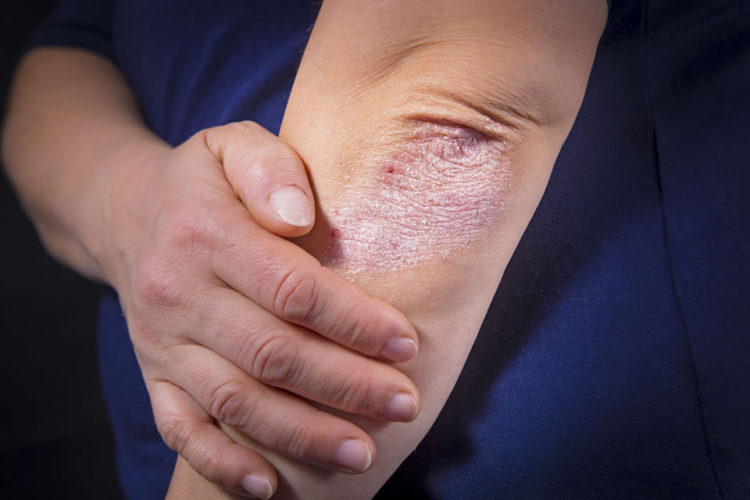

Atualmente há muita informação disponível sobre a psoríase por aí, especialmente na internet, mas vale a pena ficar bem de...


A Clínica de Dermatologia Dra Juliana Fonte é especialista no tratamento, orientação e prevenção dos problemas da pele, unhas e cabelos. Fundada em Porto Alegre há 8 anos é hoje uma referência em atendimento com qualidade para o público feminino e masculino de todas as idades.